糖尿病とは?
糖尿病(Diabetes Mellitus, DM)は、世界的に非常に多い慢性疾患のひとつです。大きく分けると以下の2種類があります。
1型糖尿病:自己免疫反応によって膵β細胞が破壊されることが主な原因
2型糖尿病:インスリン抵抗性と膵β細胞機能の低下が組み合わさって発症
現在広く行われている治療は、インスリン注射や経口血糖降下薬による血糖コントロールです。しかし、これらの方法はあくまで「対症療法」であり、根本的にβ細胞を再生させるものではありません。そのため、血糖管理が難しく、合併症のリスクが残るケースも少なくありません。
近年、再生医療の進歩により幹細胞治療が新たな選択肢として注目されています。幹細胞は、膵β細胞の再生促進、インスリン抵抗性の改善、さらには抗炎症作用といった複数の働きを持つとされ、糖尿病治療において大きな可能性が期待されています。
本コラムでは、最新の系統的レビューおよびメタアナリシス(複数の研究を統合解析したもの)のデータをもとに、幹細胞治療が1型糖尿病・2型糖尿病にどのような効果をもたらすのか、その治療メカニズムや今後の展望について詳しく解説します。
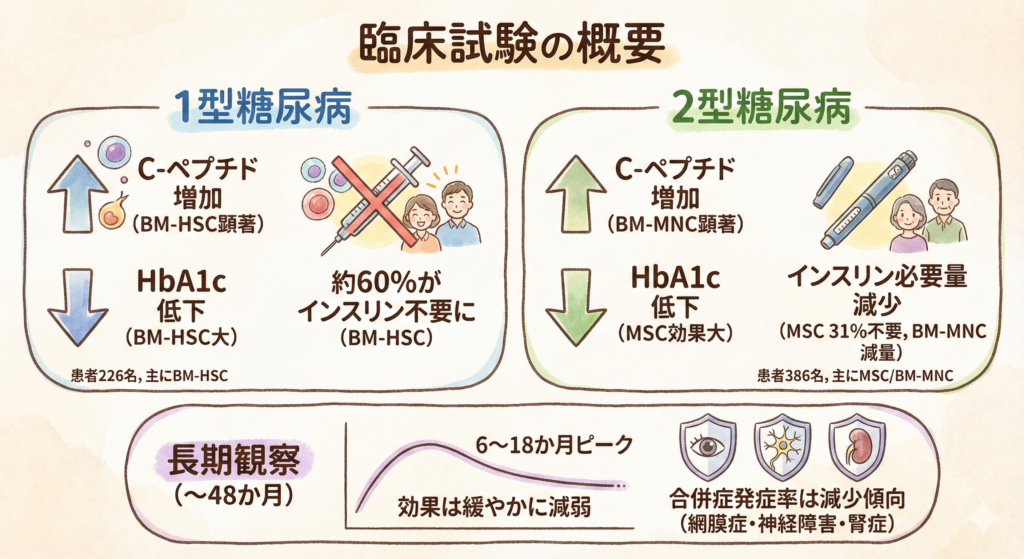
臨床試験の概要
このメタアナリシスでは、2018年11月までに発表された21件の臨床試験を対象としています。
- 1型糖尿病:10件(患者226名、主に骨髄造血幹細胞(BM-HSC)療法)
- 2型糖尿病:11件(患者386名、主に間葉系幹細胞(MSC)や骨髄単核球細胞(BM-MNC)療法)
- フォローアップ期間:12週間(約3か月)〜48か月
<1型糖尿病における効果>
C-ペプチド(体内インスリン産生の指標)
- 6つの試験(115名)で、治療12か月後に有意な増加(平均+0.41、P < 0.001)
- BM-HSC療法(105名)では特に改善が顕著(平均+0.49、P < 0.001)
- MSC療法(10名)では大きな変化なし
HbA1c(平均血糖値の指標)
- 5つの試験(112名)で有意に低下(平均-3.46、P < 0.001)
- BM-HSC療法(104名)では低下幅が大きい(平均-4.11、P < 0.001)
- MSC療法(8名)では有意差なし
インスリン必要量の変化
- BM-HSC療法:152名中91名(約60%)がインスリン不要に
- MSC療法:15名中3名(20%)がインスリン不要、8名(53%)は投与量を50%以上減量
<2型糖尿病における効果>
C-ペプチドの増加
- 7つの試験(100名)で有意な増加(平均+0.33、P < 0.001)
- BM-MNC療法(58名)で顕著な増加(平均+0.36、P < 0.001)
- MSC療法(42名)では統計的に有意な変化は認められず
HbA1cの低下
- 9つの試験(187名)で有意に低下(平均-0.87、P < 0.001)
- MSC療法(73名)で特に効果大(平均-1.54、P < 0.001)
- BM-MNC療法(114名)では明確な改善はなし
インスリン必要量の変化
- 5つの試験(58名)で、平均約36単位の減少
- MSC療法:31%がインスリン不要に
- BM-MNC療法:21%がインスリン不要、46%が50%以上の減量に成功
- 長期観察(36か月)では、効果は6〜18か月でピークを迎え、その後は緩やかに減弱。ただし、糖尿病性網膜症・神経障害・腎症の発症率は減少傾向
【臨床試験から見えてきたポイント】
今回のメタアナリシスの結果から、幹細胞治療が糖尿病に与える影響として、いくつかの重要なポイントが浮かび上がってきました。
1. 効果が出やすいのは「骨髄由来造血幹細胞療法」
1型糖尿病では、骨髄由来の造血幹細胞を用いた治療で C-ペプチド増加・HbA1c低下・インスリン不要率の上昇 が特に顕著でした。これは、自己免疫による膵β細胞破壊が進む1型において、造血幹細胞が免疫調整作用を発揮している可能性が示唆されます。
2. 2型糖尿病では「間葉系幹細胞療法」の有効性が目立つ
2型糖尿病では、間葉系幹細胞(MSC)による治療で HbA1cの低下 が特に顕著でした。
インスリン抵抗性や慢性炎症の改善を通じて、血糖コントロールに寄与していると考えられます。
3. インスリン依存からの解放が期待できる
一部の患者では、幹細胞治療によってインスリン注射が不要になったり、大幅に減量できています。特に1型糖尿病での60%という数字は、従来の治療法では考えにくい成果です。
4. 効果は「一時的なピーク」がある
治療効果はおおよそ6〜18か月で最大となり、その後は徐々に減少する傾向があります。
ただし、合併症(網膜症・腎症・神経障害)の発症率は減少傾向にあり、中長期的な健康維持に貢献している可能性があります。
5. 安全性は比較的高い
致命的な副作用は報告されていません。
幹細胞の種類や投与方法によって効果の差が大きいため、適切な治療選択が重要です。
当院の治療体制
糖尿病に対する幹細胞治療は、まだ発展途上の分野であり、安全性と効果の両立が求められます。当院では、患者さまに安心して治療を受けていただけるよう、以下の体制を整えています。
・法令遵守と厳格な審査
「再生医療等安全性確保法」に基づき、厚生労働省への届け出と審査を通過した計画に基づき治療を実施しています。
・専門医による診療
糖尿病と再生医療に精通した医師が、患者さま一人ひとりの状態を丁寧に評価し、最適な治療プランを提案します。
・安全な細胞管理環境
提携する細胞加工施設(CPC)は厳密に管理され、無菌環境下で幹細胞を培養。品質保証書を発行し、透明性と信頼性を確保しています。
・包括的なサポート
幹細胞治療だけでなく、生活習慣の改善や従来の治療法との併用も含め、総合的にサポートします。
よくある質問(Q&A)
Q1. 幹細胞治療は1型糖尿病と2型糖尿病どちらに向いていますか?
A. どちらにも効果が報告されていますが、1型では免疫調整、2型ではインスリン抵抗性改善が期待されます。症状や進行度によって最適な方法が異なります。
Q2. 治療効果はどのくらい続きますか?
A. 報告によると6〜18か月で効果がピークを迎え、その後は徐々に低下します。継続的なフォローが大切です。
Q3. 治療を受けるとインスリン注射は不要になりますか?
A. 一部の患者では不要になる例もありますが、すべての方に当てはまるわけではありません。効果の程度には個人差があります。
Q4. 副作用の心配はありますか?
A. 大きな副作用はほとんど報告されていません。点滴部位の赤みや倦怠感など一過性の症状がみられることがあります。
Q5. どのくらいの頻度で通院が必要ですか?
A. 初期は治療後の経過観察のため数回通院していただき、その後は数か月ごとのフォローアップが一般的です。
Q6. 保険は使えますか?
A. 幹細胞治療は自由診療のため、健康保険の適用はありません。事前に費用を明確にお伝えします。
Q7. 他の糖尿病治療と併用できますか?
A. はい、従来の薬物療法や生活習慣改善と併用することで効果が高まる場合もあります。
Q8. 治療を受けられないケースはありますか?
A. 重度の感染症を持つ方、妊娠中・授乳中の方などは原則として治療を受けられません。
Q9. 再生医療はまだ研究段階と聞きますが、実際はどうですか?
A. 臨床研究は進んでおり、一部は実用化されています。ただし長期的なデータはまだ蓄積途中のため、最新の知見を踏まえてご説明します。
Q10. 将来的に治療法はもっと進化しますか?
A. はい。今後はより効果的で安全な幹細胞の種類や投与方法が確立されると期待されています。
まとめ
糖尿病は世界中で増加している代表的な慢性疾患であり、従来の治療法では血糖コントロールは可能でも、根本的な膵β細胞の再生までは至りません。近年注目されている幹細胞治療は、インスリン分泌機能の回復・インスリン抵抗性の改善・炎症抑制といった多面的な作用を通じ、糖尿病治療の新しい可能性を切り開きつつあります。
臨床試験の結果からも、
・1型糖尿病では 骨髄由来造血幹細胞(BM-HSC) が有効性を示し、インスリン離脱が可能になった例もある
・2型糖尿病では 間葉系幹細胞(MSC) による血糖コントロール改善が報告されている
など、治療対象や幹細胞の種類によって有効性が異なることが明らかになっています。
ただし、効果の持続には限界があり、今後さらなる研究が必要です。
それでも、合併症リスクの低減やQOL(生活の質)の向上につながる可能性が示されている点は大きな前進といえるでしょう。
当院では、最新の研究知見に基づき、安全性と透明性を重視した体制で幹細胞治療を提供しています。糖尿病に悩む方にとって、「従来の治療に加え、再生医療という新たな選択肢がある」ことを知っていただければ幸いです。
気になる症状や治療のご希望があれば、どうぞお気軽にご相談ください。私たちは患者さま一人ひとりに寄り添い、最適な治療プランをご提案いたします。






とは?老化を招く体内の焦げつき-150x84.png)






