肝臓は「沈黙の臓器」と呼ばれ、かなりのダメージを受けるまで自覚症状がほとんど現れません。気づいたときには脂肪肝から肝炎を経て肝硬変にまで進行していた——そんなケースは決して珍しくありません。
肝硬変になると肝臓は線維化して硬くなり、従来の治療では元に戻すことが困難とされてきました。しかし近年、間葉系幹細胞(MSC)を用いた再生医療が、この「元に戻らない」という常識を覆す可能性を示しています。2023年に発表された11件の臨床試験を統合したメタアナリシスでは、幹細胞治療により肝機能の指標であるアルブミン値やMELDスコアが有意に改善し、重篤な副作用は報告されませんでした。
本記事では、脂肪肝から肝硬変に至るまでの進行メカニズム、従来の治療の限界、そして幹細胞治療の最新エビデンスを、再生医療専門医の立場からわかりやすく解説します。
肝臓病が「治りにくい」と言われる理由
脂肪肝→肝炎→肝硬変:沈黙の臓器が壊れていくプロセス
肝臓病は段階的に進行します。まず肝臓に脂肪が蓄積する「脂肪肝」から始まり、炎症が加わると「肝炎」に、そして炎症が慢性化して肝臓の組織が線維化すると「肝硬変」へと至ります。
世界的に見ると、肝疾患は年間約200万人の死亡原因となっており、全死亡の約4%を占めています。日本では、かつてはB型・C型肝炎ウイルスが肝硬変の主な原因でしたが、近年は非アルコール性脂肪肝炎(NASH/現在の国際的な呼称はMASH:代謝機能障害関連脂肪肝炎)やアルコール性肝炎の割合が増加しています。
脂肪肝の段階では自覚症状がほとんどないため、健康診断で偶然発見されることがほとんどです。しかし、この段階を放置すると肝臓の線維化が進み、元に戻ることが難しくなっていきます。
従来の治療法の限界——薬で線維化は元に戻せるのか
現在の標準的な肝臓病治療は、主に以下のようなアプローチで行われています。
生活習慣の改善として、食事療法・運動療法・禁酒指導が行われます。また薬物療法として、肝炎ウイルスに対する抗ウイルス薬や、肝庇護薬(ウルソデオキシコール酸など)が処方されます。進行した場合は肝移植も選択肢となります。
しかし、これらの治療には大きな限界があります。生活習慣の改善や薬物療法はあくまで「進行を遅らせる」ことが主な目的であり、すでに線維化して硬くなった肝臓を元の柔らかい状態に戻すことは極めて困難です。
NASH/MASH治療の最前線——初の承認薬「レスメチロム」と残された課題
2024年3月、米国FDAがNASH(MASH)治療薬として初めてレスメチロム(商品名:Rezdiffra)を迅速承認しました。これは肝臓の脂肪代謝を改善する甲状腺ホルモン受容体β作動薬で、966例を対象とした第III相試験(MAESTRO-NASH試験)では、52週間の投与でNASH消失率がプラセボ群9.7%に対して投与群25.9〜29.9%、肝線維化の1段階以上の改善率もプラセボ群14.2%に対して投与群24.2〜25.9%と、いずれも有意な改善が報告されています。
ただし、レスメチロムの適応は肝硬変に至っていない中等度の線維化(F2〜F3)に限られ、すでに肝硬変に進行した患者さんには使用できません。また、日本では2026年2月現在まだ承認されていません。つまり、「肝硬変の線維化を改善する」という最も難しい課題に対しては、依然として新たな治療アプローチが求められているのです。
肝移植に頼らない新たな選択肢が求められている
肝移植は根本的な治療法ですが、ドナー不足は深刻です。また、手術の侵襲性が高く、術後は免疫抑制剤を生涯にわたって服用する必要があります。すべての患者さんにとって簡単に選べる治療法ではないのが現状です。
このような背景から、「肝臓の線維化を改善し、機能を回復させる」新しい治療法が世界中で模索されています。その中で最も注目を集めているのが、間葉系幹細胞(MSC)を用いた再生医療です。
肝臓疾患に対する幹細胞治療とは
間葉系幹細胞(MSC)が肝臓に作用する3つのメカニズム
間葉系幹細胞(MSC)が肝臓疾患に効果を発揮するメカニズムは、大きく3つあります。
第一に「抗炎症作用」です。MSCは炎症を促進するサイトカイン(TNF-α、IL-6など)の産生を抑制し、逆に抗炎症性のサイトカイン(IL-10など)の産生を促進します。これにより、肝臓内で慢性的に起こっている炎症を鎮め、さらなる組織損傷を防ぎます。
第二に「線維化の抑制・改善」です。肝硬変の本質は肝臓の線維化です。MSCは線維化を促進する「肝星細胞」の活性化を抑制し、すでに蓄積したコラーゲン(線維組織)の分解を促す因子を分泌します。動物実験では、脂肪由来幹細胞を投与した脂肪肝炎モデルマウスにおいて、線維化の有意な改善が確認されています。
第三に「肝細胞の再生誘導」です。MSCは肝臓内で肝細胞増殖因子(HGF)などの成長因子を分泌し、残存する健康な肝細胞の増殖を促します。また、MSC自身が肝細胞様の細胞に分化する可能性も報告されています。
【画像挿入:幹細胞が肝臓に作用する3つのメカニズムの図解】
投与方法:静脈点滴と肝動脈注入
幹細胞の投与方法には、主に「静脈点滴(末梢静脈投与)」と「肝動脈注入」の2つがあります。
静脈点滴は、腕の静脈から幹細胞を点滴する方法です。身体への負担が小さく、外来で実施できるのが大きな利点です。投与された幹細胞は血流に乗って全身を巡り、損傷した肝臓に集まる「ホーミング効果」によって患部に到達します。
肝動脈注入は、カテーテルを用いて肝動脈に直接幹細胞を注入する方法です。肝臓に高い濃度で幹細胞を届けられる一方、カテーテル操作が必要なため侵襲性がやや高くなります。2023年のメタアナリシスでは、肝動脈注入の方がアルブミン値やMELDスコアの改善がやや大きい傾向が示されています。現時点では日本では行われていません。
当院では、患者さんへの身体的負担を最小限にするため、静脈点滴による投与を行っています。
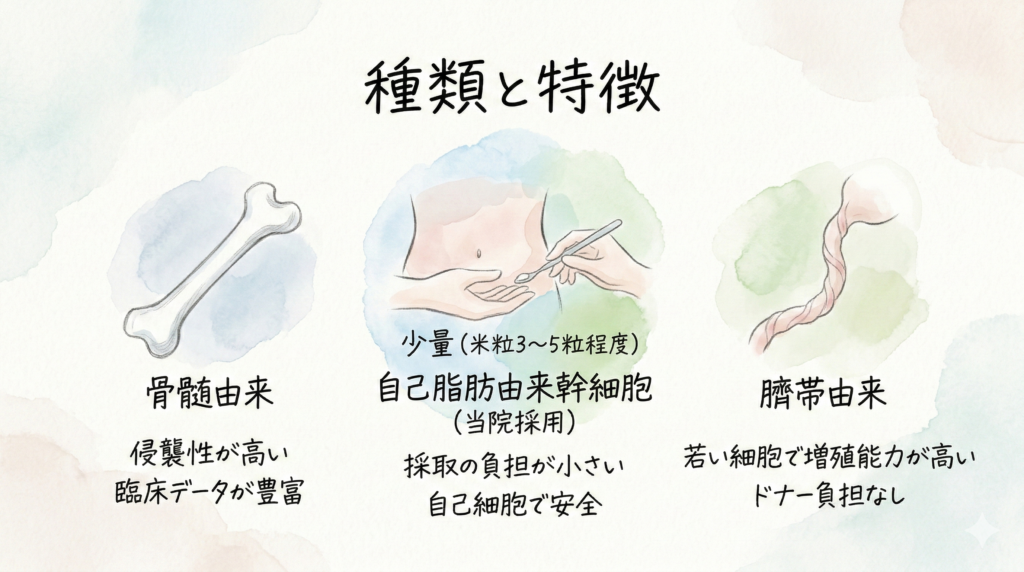
脂肪由来・骨髄由来・臍帯由来:幹細胞の種類と特徴
肝臓疾患の治療に用いられる幹細胞には、主に3つの由来があります。
| 種類 | メリット | デメリット | 臨床実績 |
| 脂肪由来(ADSC) | 採取の負担が小さい、増殖能力が高い、自己細胞で安全 | 大規模RCTはまだ少ない | 動物実験で線維化改善を確認(3) |
| 骨髄由来(BM-MSC) | 最も臨床データが豊富 | 骨髄穿刺が必要で侵襲性が高い | 複数のRCTで有効性確認(1,2) |
| 臍帯由来(UC-MSC) | 若い細胞で増殖能力が高い、ドナー負担なし | 他家細胞のため理論上の免疫リスク | 中国で大規模RCT実施済(2) |
当院では「自己脂肪由来幹細胞」を採用しています。患者さんご自身の腹部から少量(米粒3〜5粒程度)の脂肪を採取するだけで済むため、骨髄穿刺に比べて採取時の負担が大幅に軽減されます。また、自己細胞であるため拒絶反応のリスクが極めて低い点も大きな利点です。
最新の臨床エビデンス——幹細胞治療は肝硬変に効くのか
メタアナリシス(Lu et al. 2023):11件の臨床試験を統合した結果
2023年、中国の研究グループ(Lu ら)が、肝硬変に対する間葉系幹細胞治療のメタアナリシスを発表しました。PubMed、Web of Science、EMBASEなどの主要データベースから、選定基準を満たした11件のランダム化比較試験(RCT)を統合分析した、この分野で最も包括的なエビデンスの一つです。
主な結果は以下の通りです。
アルブミン値(肝臓のタンパク合成能の指標)について、幹細胞投与群は対照群と比較して、投与後2週間、1ヶ月、3ヶ月、6ヶ月のすべての時点で有意な改善を示しました。アルブミン値の改善は肝臓の合成機能が回復していることを意味し、患者さんの全身状態の改善に直結します。
MELDスコア(肝疾患の重症度を示す指標)については、投与後1ヶ月、2ヶ月、6ヶ月の時点で有意な低下(=改善)が認められました。MELDスコアは肝移植の優先順位を決める際にも用いられる重要な指標であり、このスコアの改善は臨床的に大きな意義があります。
安全性については、解析対象となったすべての研究において、重篤な副作用は報告されませんでした。
B型などの肝炎に対する研究
中国で実施されたFang ら(2017年)の研究では、B型肝炎ウイルス(HBV)による非代償性肝硬変の患者118例(幹細胞群59例、対照群59例)を対象に、臍帯由来MSCを肝動脈または末梢静脈から複数回投与しました。投与量は4.0〜4.5×10⁸個で、52週間の追跡期間中に肝機能の改善が確認されています。
同じく中国のXu ら(2019年)の研究では、HBV関連の急性・慢性肝不全患者60例を対象に、臍帯由来MSCの末梢静脈投与と血漿交換の併用効果を検討しました。48週間の追跡で、肝機能マーカーの改善が報告されています。
脂肪由来幹細胞(ADSC)の肝臓への効果
脂肪由来幹細胞(ADSC)は、骨髄由来に比べて採取の負担が少なく、増殖能力も高いことから注目されています。
東京大学のSeki ら(2013年)は、脂肪肝炎から肝硬変に進行したマウスモデルにADSCを投与し、肝臓の線維化の改善、炎症の抑制、肝細胞の再生促進を確認しました。この研究は、ADSCが肝硬変の病態改善に有効である可能性を動物実験レベルで示した重要な報告です。
さらに、2022年のLiu らによるメタアナリシスでは、急性・慢性肝不全および慢性肝疾患に対するMSC治療の有効性と安全性が改めて確認されています。
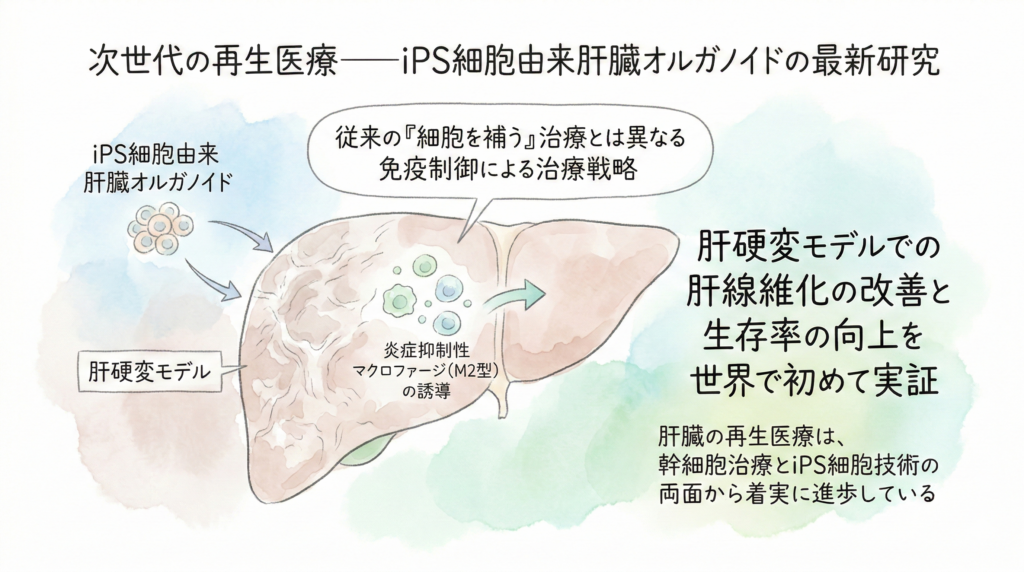
次世代の再生医療——iPS細胞由来肝臓オルガノイドの最新研究
幹細胞治療とは異なるアプローチとして、iPS細胞を用いた肝臓の再生研究も急速に進んでいます。
2024年7月、東京大学医科学研究所の谷口英樹教授と横浜市立大学の田所友美助教らの研究グループが、ヒトiPS細胞から作製した肝臓オルガノイド(ミニ臓器)を肝硬変モデルのラットに移植し、肝線維化の改善と生存率の向上を世界で初めて実証したと報告しました。研究成果は国際科学雑誌Science Translational Medicineに掲載されています。
この研究の画期的な点は、移植されたオルガノイドが直接肝細胞を補うだけでなく、肝臓内の免疫環境を変化させて炎症抑制性マクロファージ(M2型)を誘導し、線維化の改善を促したことにあります。従来の「細胞を補う」再生医療とは全く異なる、免疫制御による治療戦略です。
現時点ではまだ動物実験の段階ですが、将来的にヒトへの臨床応用が実現すれば、肝硬変治療に大きなブレークスルーをもたらす可能性があります。肝臓の再生医療は、幹細胞治療とiPS細胞技術の両面から着実に進歩しているのです。
エビデンスの現在地と限界——過度な期待は禁物
ここまで紹介したように、幹細胞治療は肝硬変に対して有望な結果を示しています。しかし、いくつかの重要な限界も認識しておく必要があります。
まず、現時点でのエビデンスの多くはB型肝炎ウイルス関連の肝硬変を対象としたものであり、NASH/MASHやアルコール性肝硬変に対する大規模な研究はまだ十分ではありません。また、最適な投与量、投与回数、投与間隔についても確立されていません。
さらに、臨床試験の追跡期間は多くが48〜52週間であり、5年、10年といった長期的な効果についてはさらなるデータの蓄積が必要です。
幹細胞治療は「肝硬変を魔法のように一瞬で治す」ものではありません。しかし、従来の治療では「進行を遅らせる」ことしかできなかった肝硬変に対して、「肝機能の改善」という新たな可能性を示していることは確かです。
肝臓疾患の再生医療について詳しく知りたい方は、お気軽にお問い合わせください。 ▶ ご予約はこちら | LINE・お電話でのお問い合わせ(無料)
セルグランクリニックの肝臓疾患に対する再生医療
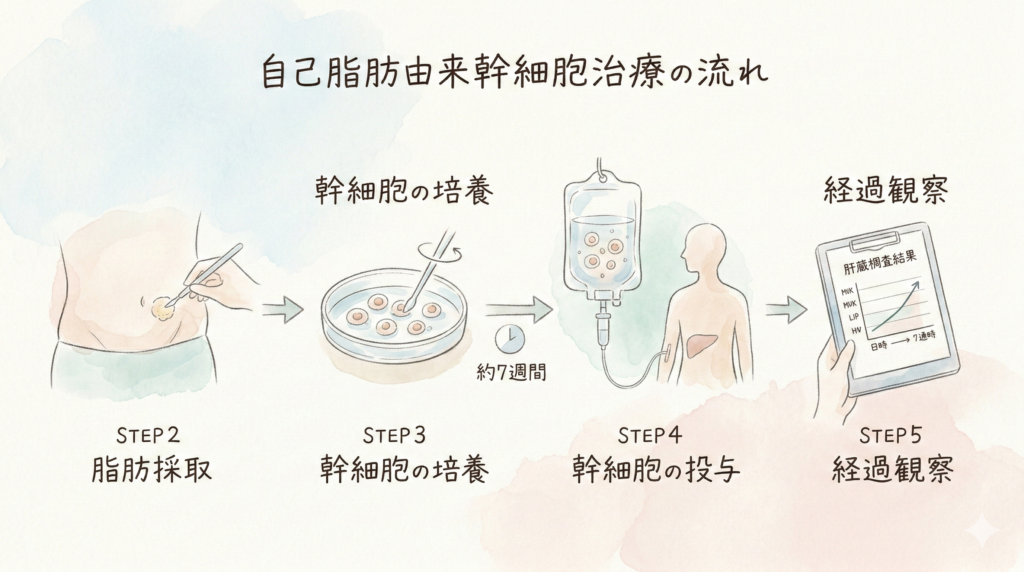
自己脂肪由来幹細胞治療の流れ
当院での肝臓疾患に対する幹細胞治療は、以下の流れで進めます。
STEP 1「診察・血液検査」:まず医師の診察で、これまでの治療経過、現在の肝機能の状態を確認します。血液検査を行い、肝機能マーカー(AST、ALT、アルブミン、ビリルビンなど)の数値を把握します。
STEP 2「脂肪採取」:腹部を局所麻酔し、ごく少量(米粒3〜5粒程度)の皮下脂肪を採取します。採取にかかる時間は約15〜20分で、日帰りで可能です。
STEP 3「幹細胞の培養」:採取した脂肪組織から幹細胞を分離し、提携する細胞加工施設(CPC)で約7週間かけて培養・増殖させます。
STEP 4「幹細胞の投与」:培養された幹細胞を静脈点滴で投与します。所要時間は約1〜2時間で、入院の必要はありません。
STEP 5「経過観察」:治療後は定期的に血液検査を行い、肝機能の変化を確認します。症状や数値の経過に応じて、追加投与の必要性を検討します。
治療後の経過では、血液検査で肝機能の数値(AST・ALT・アルブミン値など)に改善傾向がみられるケースや、倦怠感の軽減、体調の改善を実感される患者さんがいらっしゃいます。治療効果は個人差がありますが、論文で報告されているように、投与後1〜3ヶ月頃から数値の変化がみられ始め、6ヶ月後にかけてさらなる改善が期待できます。
品質管理体制
再生医療の効果は、投与する幹細胞の「質」に大きく左右されます。当院では、以下の品質管理体制を整えています。
提携する細胞加工施設(CPC)は、厚生労働省への届出を行った認可施設であり、厳格な無菌管理体制のもとで幹細胞の培養を行っています。すべての幹細胞には品質保証書を発行しており、細胞の生存率、無菌試験の結果、マイコプラズマ否定試験の結果などを患者さんにご確認いただけます。
当院の院長・若林雄一は、アメリカ再生医療学会専門医および日本抗加齢学会専門医の資格を持ち、米国国立衛生研究所(NIH)での研究経験を有しています。Journal of Nuclear Medicineなどの国際的な医学雑誌に筆頭著者論文を複数発表しており、科学的根拠に基づいた治療を提供しています。
治療費の目安
幹細胞治療は保険適用外の自由診療となります。治療費は患者さんの症状、必要な投与回数によって異なります。詳しくは診察時にご説明いたしますので、まずはお問い合わせください。
再生医療を検討するタイミング——早期であるほど効果が高い理由
肝硬変のステージと幹細胞治療の適応
肝硬変は重症度によって「代償性肝硬変」と「非代償性肝硬変」に分類されます。
代償性肝硬変は、肝臓にかなりのダメージがあるものの、残された健康な肝細胞がカバーすることでなんとか肝機能を維持できている状態です。自覚症状は乏しく、血液検査でわずかな異常が見られる程度のことが多いです。
非代償性肝硬変は、肝臓の機能が限界を超え、黄疸、腹水、肝性脳症などの重篤な症状が出現した状態です。この段階になると肝移植の検討が必要になることもあります。
幹細胞治療が最も効果を発揮しやすいのは、代償性肝硬変の段階です。残存する健康な肝細胞がまだ一定数あるため、幹細胞が放出する成長因子や抗炎症因子の「受け手」が十分に存在し、再生のベースが残っています。
非代償性肝硬変でも改善の報告はありますが、効果は代償性の段階に比べると限定的になります。早期の介入ほど良好な結果が得られる傾向が示されています。
「まだ大丈夫」が最も危険な理由
肝臓は全体の70〜80%が損傷しても機能を維持できると言われるほど予備能力が高い臓器です。これは本来心強い特性ですが、裏を返せば「自覚症状が出る頃にはかなり進行している」ことを意味します。
健康診断でAST・ALT・γ-GTPの軽度な上昇を指摘されたのに「まだ症状がないから」と放置してしまうケースは非常に多いのが実情です。しかし、脂肪肝の段階で適切な対処を行えば、肝硬変への進行を防げる可能性が十分にあります。
すでに肝硬変と診断されている方はもちろん、脂肪肝や肝炎の段階でも、再生医療を含む治療の選択肢について早めに専門医に相談されることをお勧めします。
よくあるご質問(FAQ)
幹細胞治療で肝硬変は完治しますか?
「完治」という表現は現時点では慎重にならざるを得ません。臨床試験では肝機能の指標(アルブミン値、MELDスコアなど)の有意な改善が報告されていますが、線維化した肝臓が完全に元通りになるかどうかは、さらなる長期データの蓄積が必要です。ただし、「従来の治療では元に戻らない」とされてきた肝硬変に対して、幹細胞治療が肝機能を改善させたという事実は、大きな進歩と言えます。
治療の副作用やリスクはありますか?
2023年のメタアナリシス(11件のRCTを統合)では、幹細胞治療に起因する重篤な副作用は報告されていません。一般的に起こり得る症状としては、脂肪採取部位の軽い内出血や痛み、投与後の一時的な発熱(37〜38℃程度)があります。いずれも通常は数日以内に改善します。自己細胞を使用するため、拒絶反応やアレルギーのリスクは極めて低いです。
費用はどのくらいかかりますか?保険は適用されますか?
幹細胞治療は現時点で保険適用外の自由診療です。費用は投与回数や治療計画によって異なりますので、詳しくは診察時にご説明いたします。LINE・お電話でのお問い合わせは無料ですので、まずはお気軽にご相談ください。
肝臓がんがある場合も治療を受けられますか?
悪性腫瘍(肝細胞がんを含む)が存在する場合は、原則として幹細胞治療の対象外となります。これは、幹細胞が分泌する成長因子が腫瘍の増殖に影響する可能性が理論的に否定できないためです。まずは腫瘍の治療を優先し、その後の状態に応じて再生医療の適応を検討します。
何回の治療が必要ですか?効果はいつ頃から感じられますか?
治療回数は患者さんの肝臓の状態によって異なりますが、一般的には複数回の投与が推奨されます。効果の発現には個人差がありますが、多くの臨床試験では投与後1〜3ヶ月頃から肝機能の数値に変化が現れ、6ヶ月後にさらなる改善が報告されています。
他のクリニックの幹細胞治療と何が違いますか?
再生医療の効果は、幹細胞の「質」に大きく左右されます。当院は提携CPCにて厳格な無菌管理のもと培養を行い、品質保証書を発行しています。また、院長の若林はアメリカ再生医療学会専門医であり、国際的な研究実績に基づいた科学的根拠のある治療を提供しています。
脂肪肝の段階でも再生医療を受ける意味はありますか?
あります。脂肪肝は肝硬変への入口であり、この段階で幹細胞の抗炎症作用によって肝臓の炎症を鎮め、線維化の進行を防ぐことは理にかなっています。幹細胞治療は「病気になってから」だけでなく、「進行を防ぐ」という予防的な観点でも注目されています。
まとめ
肝臓病は「沈黙の臓器」の異名が示す通り、自覚症状なく進行し、気づいたときには肝硬変に至っていることも少なくありません。2024年にはNASH/MASH治療薬のレスメチロムがFDA承認を受けるなど薬物治療も進歩していますが、すでに肝硬変に至った肝臓の線維化を改善する薬はまだありません。
一方で、間葉系幹細胞を用いた再生医療は、抗炎症作用、線維化抑制、肝細胞再生誘導という3つのメカニズムにより、肝機能の改善という新たな可能性を示しています。11件の臨床試験を統合したメタアナリシスでは、アルブミン値やMELDスコアの有意な改善が確認され、重篤な副作用は報告されていません。さらに、東京大学のiPS細胞由来肝臓オルガノイド研究など、次世代の再生医療技術も着実に進歩しています。
まだ研究段階の側面があることは事実ですが、「もう戻らない」と諦めるしかなかった肝臓の病気に対して、新しい選択肢が生まれていることは確かです。
肝臓の数値が気になる方、すでに肝硬変と診断されている方は、早めに専門医にご相談ください。早期であるほど、再生医療の効果が期待できます。
CELL GRAND CLINIC(セルグランクリニック)
大阪心斎橋|再生医療専門クリニック
▶ ご予約はこちら
関連コラム
・慢性腎臓病(CKD)で透析を防ぐには|腎機能を回復させる最新治療・再生医療の可能性(/column/303/)
・自己免疫疾患の治し方|症状・原因・薬以外の治療法と再生医療の効果を医師が解説(/column/333/)
・再生医療(幹細胞治療)とは?仕組み・効果・メリットやリスクを専門医が解説(/column/225/)
・幹細胞治療の費用はいくら?相場・内訳・注意点をわかりやすく解説(/column/2078/)
・幹細胞治療の効果はいつから?期間と持続性を専門医が徹底解説(/column/3227/)
引用文献
1. Lu W, Qu J, Yan L, et al. Efficacy and safety of mesenchymal stem cell therapy in liver cirrhosis: a systematic review and meta-analysis. Stem Cell Res Ther. 2023;14(1):301. https://doi.org/10.1186/s13287-023-03518-x
2. Seki A, Sakai Y, Komura T, et al. Adipose tissue-derived stem cells as a regenerative therapy for a mouse steatohepatitis-induced cirrhosis model. Hepatology. 2013;58(3):1133-42. https://doi.org/10.1002/hep.26470
3. Liu Y, Dong Y, Wu X, Xu X, Niu J. The assessment of mesenchymal stem cells therapy in acute on chronic liver failure and chronic liver disease: a systematic review and meta-analysis of randomized controlled clinical trials. Stem Cell Res Ther. 2022;13(1):204. https://doi.org/10.1186/s13287-022-02882-4
4. Asrani SK, Devarbhavi H, Eaton J, Kamath PS. Burden of liver diseases in the world. J Hepatol. 2019;70(1):151-71. https://doi.org/10.1016/j.jhep.2018.09.014
5. Harrison SA, Bedossa P, Guy CD, et al. A phase 3, randomized, controlled trial of resmetirom in NASH with liver fibrosis. N Engl J Med. 2024;390(6):497-509. https://doi.org/10.1056/NEJMoa2309000
6. Tadokoro T, Murata S, Kato M, et al. Human iPSC-derived liver organoid transplantation reduces fibrosis through immunomodulation. Sci Transl Med. 2024;16(757):eadj5174. https://pubmed.ncbi.nlm.nih.gov/39047116/
最終更新日:2026.03.01





とは?老化を招く体内の焦げつき-150x84.png)






