心筋梗塞とは?発症の仕組みとリスク要因
心筋梗塞が起こるメカニズム
心筋梗塞とは、心臓の筋肉(心筋)に血液を送っている冠動脈が詰まることで、心筋の一部が壊死してしまう病気です。冠動脈は本来、心臓に酸素と栄養を供給する重要な血管ですが、動脈硬化によって血管の内側にプラーク(脂肪やコレステロールのかたまり)が蓄積すると血流が妨げられます。
プラークが破裂すると血小板が集まり血栓(血のかたまり)が形成され、それが血管を完全にふさいでしまうことで急激に心筋への血流が止まり、壊死が始まります。壊死した心筋は二度と元に戻らないため、発症直後から「いかに早く血流を再開させるか」が治療のカギになります。
代表的な症状と発症のサイン
心筋梗塞の代表的な症状は「胸の強い痛み」です。典型的には次のような特徴があります。
- 胸の中央を締めつけられるような強い痛み
- 15分以上続く持続的な痛み
- 左肩、首、背中、腕に放散する痛み
- 息切れや冷や汗、吐き気を伴うこともある
ただし、糖尿病を持つ方や高齢者では、痛みが軽い「無痛性心筋梗塞」として現れることもあり、発見が遅れる危険があります。これらのサインを見逃さず、早期に救急医療を受けることが非常に重要です。
高血圧・糖尿病・喫煙など生活習慣との関係
心筋梗塞の背景には、生活習慣病が深く関わっています。
高血圧:血管に慢性的な負担を与え、動脈硬化を促進する。
糖尿病:高血糖状態が血管内皮を傷つけ、プラーク形成を進める。
脂質異常症:LDLコレステロールが高いと血管内に沈着し、動脈硬化を悪化させる。
喫煙:血管を収縮させ血栓形成を促進、心筋梗塞の最大リスク因子の一つ。
さらに、運動不足や肥満、ストレスなどもリスクを高めます。これらの因子は互いに関連し合い、「メタボリックシンドローム」として心筋梗塞の発症率を大きく引き上げることが知られています。

従来の心筋梗塞治療とその限界
カテーテル治療やバイパス手術の役割
心筋梗塞が発症した場合、最も優先されるのは「血流を再開させること」です。そこで行われるのが カテーテル治療(PCI:経皮的冠動脈インターベンション) や 冠動脈バイパス手術 です。
カテーテル治療では、カテーテルを冠動脈に挿入し、風船を膨らませて血管を広げ、ステントと呼ばれる金属の筒を留置して血流を回復させます。一方、バイパス手術は自分の血管を移植して新しい血流の通り道をつくる方法です。
どちらも命を救う非常に有効な手段ですが、「壊死してしまった心筋を蘇らせること」はできません。
薬物療法でできることとできないこと
心筋梗塞の急性期を乗り越えた後には、再発予防や心不全の進行を防ぐために薬物療法が行われます。
- 抗血小板薬(血栓の再形成を防ぐ)
- スタチン(コレステロールを下げ動脈硬化を抑制)
- β遮断薬(心臓の負担を軽減)
- ACE阻害薬(血圧を下げ心臓のリモデリングを抑える)
これらの薬は「再発を予防する」「心臓への負担を減らす」点では非常に有効ですが、やはり 失われた心筋を再生させることはできない のです。
なぜ心筋の根本的な修復は難しいのか?
心臓の筋肉(心筋)は、一度壊死すると自然には再生しないという性質があります。これは、心筋細胞が分裂・増殖する能力をほとんど持たないためです。
その結果、壊死した部分は「瘢痕(はんこん)組織」と呼ばれる線維組織に置き換わります。瘢痕は血液を送り出す機能を持たないため、心臓全体のポンプ機能が低下し、心不全へとつながります。
つまり、従来の治療は「血流を再開し、これ以上の壊死を防ぐ」ことはできても、「失われた心筋を取り戻す」ことはできません。この限界こそが、再生医療(幹細胞治療)が心筋梗塞分野で注目される理由のひとつなのです。
再生医療(幹細胞治療)が心筋梗塞に注目される理由
幹細胞が心筋細胞を再生する仕組み
幹細胞は、自らを複製して増殖する能力と、多様な細胞へ分化する能力を持っています。心筋梗塞でダメージを受けた心臓に幹細胞を投与すると、これらの幹細胞が「心筋細胞」や「血管内皮細胞」などに変化し、損傷した心筋を修復する可能性があります。
また、幹細胞は分化するだけではなく、多くの成長因子やサイトカインを放出し、周囲の細胞を活性化させます。これにより、壊死した心筋周囲で細胞の生存率が高まり、修復の環境が整えられます。いわば「幹細胞が再生のスイッチを押し、心筋の修復を助ける」イメージです。
血管新生を促し、心臓の働きを取り戻す可能性
心筋梗塞の後は、心筋が壊死するだけでなく、その部分に酸素や栄養を運ぶ血管も失われてしまいます。血流が十分に届かなくなると、残された心筋細胞もさらに弱り、心臓全体の働きが低下します。
幹細胞は血管新生(新しい血管を作る働き)を促す因子を分泌することが知られています。これにより、新しい血管ネットワークが形成され、心筋への血流が改善される可能性があります。血液の供給が回復することで、残された心筋がより強く機能できるようになり、心臓全体のポンプ機能を取り戻せる可能性が期待されています。
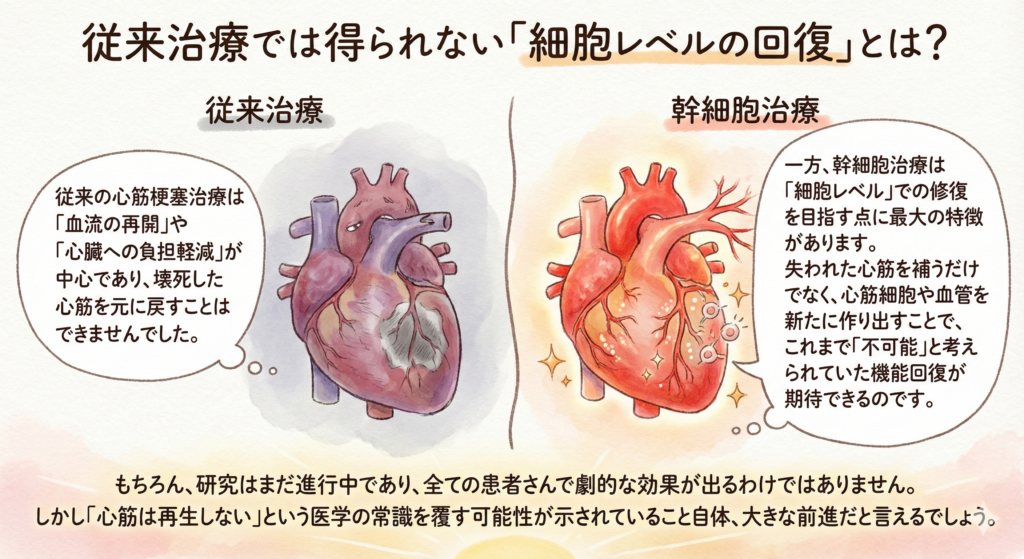
従来治療では得られない「細胞レベルの回復」とは?
従来の心筋梗塞治療は「血流の再開」や「心臓への負担軽減」が中心であり、壊死した心筋を元に戻すことはできませんでした。
一方、幹細胞治療は「細胞レベル」での修復を目指す点に最大の特徴があります。失われた心筋を補うだけでなく、心筋細胞や血管を新たに作り出すことで、これまで「不可能」と考えられていた機能回復が期待できるのです。
もちろん、研究はまだ進行中であり、全ての患者さんで劇的な効果が出るわけではありません。しかし「心筋は再生しない」という医学の常識を覆す可能性が示されていること自体、大きな前進だと言えるでしょう。
心筋梗塞における幹細胞治療の効果と期待
心機能(ポンプ機能)の改善効果
心筋梗塞を経験すると、心筋の一部が壊死し、その部分は収縮できなくなります。これが心臓全体のポンプ機能を低下させ、息切れや倦怠感、心不全の原因となります。
幹細胞治療では、壊死した部位の周囲に新しい心筋細胞や血管を誘導することが期待されています。これにより、心臓の収縮力が少しずつ改善し、血液を全身に送り出すポンプ機能の回復が期待されます。実際に臨床研究では、幹細胞投与後に左室駆出率(LVEF:心臓のポンプ効率を示す指標)が改善したという報告もあります。
胸痛や息切れなど自覚症状の軽減
心筋梗塞後に残る胸痛や息切れは、患者さんの生活の質(QOL)を大きく損ないます。従来の治療で心臓の負担を減らしても、完全に症状が消えるわけではなく、「動くと苦しい」という日常の不便が続くケースが多いのです。
幹細胞は炎症を抑制し、損傷部位の血流改善を促す働きを持っています。そのため、症状が軽減し、患者さんが感じる不快感が少なくなる可能性があります。例えば、階段の昇降や軽い運動が以前より楽になった、夜間の息苦しさが減ったといった変化が報告されています。
再発リスクを下げる可能性
心筋梗塞は一度発症すると再発リスクが高くなる病気です。壊死した心筋が瘢痕化すると心臓の動きが不均一になり、不整脈やさらなる梗塞の引き金になることがあります。
幹細胞治療によって血管新生や心筋修復が進めば、心臓全体のバランスが整い、不整脈のリスクや再梗塞のリスクを下げられる可能性があります。さらに、炎症を抑える効果により、動脈硬化や血管障害の進行を遅らせることが期待されています。
このように、幹細胞治療は単なる「心臓の機能改善」だけでなく、「再発予防」という観点でも大きな価値を持つ可能性があります。
心筋梗塞治療に使われる幹細胞の種類
骨髄由来幹細胞の特徴と活用実績
心筋梗塞治療で最も早くから研究され、臨床応用も進んでいるのが 骨髄由来幹細胞(BMSC: Bone Marrow-derived Stem Cells) です。患者さん自身の骨盤などから骨髄液を採取し、その中から幹細胞を抽出して投与します。
骨髄由来幹細胞の強みは、
- 心筋や血管の前駆細胞に分化する能力を持つ
- 成長因子やサイトカインを分泌し、心筋修復環境を整える
- これまでに多くの臨床研究が行われ、安全性や有効性が報告されている
といった点にあります。
実際に、骨髄由来幹細胞を冠動脈内に投与した臨床試験では、左室駆出率(LVEF)の改善や心筋の血流改善が確認された例もあります。心筋梗塞に対する幹細胞治療の「基盤」として広く使われてきた実績があるのです。
脂肪由来幹細胞(ADSC)の可能性
近年注目されているのが 脂肪由来幹細胞(ADSC: Adipose-derived Stem Cells) です。患者さんの腹部や大腿部から少量の脂肪を採取し、そこから幹細胞を分離して利用します。
ADSCには次のようなメリットがあります。
- 骨髄に比べて採取が容易で負担が少ない
- 脂肪組織には幹細胞が豊富に存在し、大量に確保できる
- 強い抗炎症作用を持ち、血管新生や組織修復を促す
心筋梗塞後の心筋は炎症と虚血によってダメージを受けています。ADSCは炎症を抑え、血管新生を促す点で特に有効と考えられ、研究が進められています。
国内外の臨床研究でも、安全性を保ちながら心筋機能改善に寄与する可能性が報告されており、今後さらに期待が高まる分野です。
iPS細胞研究の進展と今後の応用
幹細胞治療の中でも、未来の心筋梗塞治療を大きく変えると期待されているのが iPS細胞(人工多能性幹細胞) です。皮膚や血液の細胞から作製でき、ほぼ無限に増殖できるという大きな特徴を持ちます。
iPS細胞は心筋細胞や血管内皮細胞へ分化させることが可能で、理論的には「失われた心筋を丸ごと再生する」ことも夢ではありません。すでに国内外で前臨床研究や初期の臨床試験が進んでおり、移植後に心筋機能が改善したという報告も出てきています。
ただし、iPS細胞には腫瘍化のリスクやコストの高さといった課題も残されています。現時点では一般臨床に導入されるには時間がかかると考えられますが、将来的には心筋梗塞後の「根本的な心筋再生」を可能にする革新的治療として期待されています。
心筋梗塞患者にとっての再生医療のメリット
手術を回避できる可能性
心筋梗塞の治療では、冠動脈バイパス手術や再狭窄に対する再カテーテル治療が必要になる場合があります。しかし、手術は身体への負担が大きく、高齢者や合併症を持つ方にとってはリスクが高い選択肢となります。
幹細胞治療は、点滴や心筋局所への投与といった低侵襲な方法で行えるため、体への負担が軽いのが特徴です。状況によっては外科的手術を回避できる可能性があり、これが再生医療の大きな魅力のひとつとなっています。
副作用が少なく安全性が高い理由
再生医療に用いられる幹細胞は、多くの場合「自分自身の細胞(自家細胞)」です。そのため拒絶反応が起こりにくく、免疫抑制剤を使用する必要もほとんどありません。
薬物療法では長期的な副作用(腎機能障害、肝機能障害など)のリスクが避けられませんが、幹細胞治療は「生体が本来持つ修復機能」を利用するため、副作用が少ない治療法と考えられています。
もちろん、投与直後に一時的な発熱や炎症が起こることはありますが、これまでの臨床研究では重篤な有害事象は少なく、安全性が高い治療として報告されています。
長期的に見た生活の質(QOL)の改善
心筋梗塞を発症した患者さんは、その後の生活で「息切れ」「倦怠感」「運動制限」といった症状に悩まされることが多く、再発への不安もつきまといます。
幹細胞治療によって心筋の収縮力や血流が改善されると、運動時の息切れが軽くなり、日常生活の活動範囲が広がることが期待されます。
- 買い物や外出が苦痛ではなくなる
- 軽い運動や趣味を再開できる
- 夜間の息苦しさが減って眠れるようになる
といった変化は、患者さんの生活の質を大きく改善します。再生医療は単に「病気を治す治療」ではなく、「その人らしい生活を取り戻す治療」としての意味を持っているのです。
心筋梗塞で再生医療を検討する際に知っておきたいこと
適応となる患者さんの条件とは?
幹細胞治療はすべての心筋梗塞患者さんに適応できるわけではありません。一般的に、次のような条件を満たす方が候補とされています。
- 急性期を過ぎて安定期に入った心筋梗塞患者
- 薬物療法やカテーテル治療を行っても症状が残り、心機能が低下している方
- 外科的手術のリスクが高い、または手術を希望しない方
- 全身状態が比較的良好で、感染症や重度のがんなどを合併していない方
つまり「従来治療では限界があるが、まだ体力や回復力を備えている患者さん」に適しているといえます。治療が可能かどうかは、心エコーやMRI、血液検査などを組み合わせて総合的に判断されます。

治療の安全性やリスクをどう考えるべきか
幹細胞治療は「副作用が少ない」とされますが、全くリスクがないわけではありません。実際に報告されているリスクには以下のようなものがあります。
- 投与後の一過性の発熱や倦怠感
- 点滴や局所注射による軽度の炎症や腫れ
- ごく稀に血栓形成や不整脈の誘発
これらは大半が一時的で自然に治まることが多いとされていますが、安全性を確保するためには厳格な品質管理と専門医の監督下での実施が欠かせません。治療前に「どこまでの効果が期待できるのか」「どのようなリスクがあるのか」をしっかり理解し、納得したうえで受けることが大切です。
費用や治療期間など現実的なポイント
心筋梗塞に対する再生医療は、現時点では自由診療(自費診療)です。そのため、治療費は数百万円と高額になる傾向があります。
治療の流れは以下のように進むのが一般的です。
- カウンセリング・適応評価(検査や診断を含む)
- 幹細胞の採取(脂肪や骨髄などから)
- 細胞の培養・増殖(数週間〜数か月)
- 患者さんへの投与(点滴または局所注射)
- 経過観察とフォローアップ
治療期間は細胞培養の時間を含めて数か月かかる場合が多く、複数回投与が必要とされるケースもあります。
したがって、費用面だけでなく「時間的な余裕」「通院頻度」「生活への影響」を含めて現実的に検討することが重要です。
よくある質問(FAQ)
Q1. 心筋梗塞と狭心症の違いは何ですか?
A. 狭心症は血管が狭くなり一時的に胸痛が出る病気で、血流は再開します。一方、心筋梗塞は血管が完全に詰まり、心筋が壊死してしまう点が大きな違いです。
Q2. 心筋梗塞の再発を防ぐにはどうすれば良いですか?
A. 禁煙、食事改善、運動習慣の確立が最も大切です。薬物療法(抗血小板薬やスタチン)を継続することも再発予防に直結します。
Q3. 幹細胞治療はどの段階の心筋梗塞患者に適していますか?
A. 急性期ではなく、発症後に症状が落ち着いた安定期の患者さんが対象になることが多いです。従来の治療を受けても心機能が低下している方が候補となります。
Q4. 幹細胞治療でどのような効果が期待できますか?
A. 心筋の収縮力改善、血流改善、胸痛や息切れの軽減などが報告されています。生活の質(QOL)の向上につながる可能性があります。
Q5. 心筋梗塞の再生医療はどのように行われますか?
A. 自分の骨髄や脂肪から幹細胞を採取し、培養・増殖してから点滴や心筋への直接注射で投与します。最近ではエクソソームを用いた研究も進んでいます。
Q6. 再生医療は従来の薬や手術に置き換わるのですか?
A. いいえ。現時点では従来の治療を補完する位置づけです。再生医療単独ではなく、薬物療法や生活習慣改善と組み合わせて行うことが一般的です。
Q7. 幹細胞治療の効果はどのくらい持続しますか?
A. 臨床研究では半年から数年にわたり改善効果が見られた報告があります。ただし個人差があり、長期的な効果については研究が続けられています。
Q8. 幹細胞治療の安全性はどうですか?
A. 自家細胞を使う場合、拒絶反応はほとんどなく、安全性は高いとされています。副作用は一時的な発熱や倦怠感など軽度のものが主で、重篤な合併症は稀です。
Q9. iPS細胞を使った心筋梗塞治療は受けられますか?
A. iPS細胞による心筋再生は現在も研究段階で、臨床応用は一部の試験的なケースに限られています。一般の医療機関で受けられる段階にはまだ至っていません。
Q10. 治療費はどのくらいかかりますか?
A. 保険適用外の自由診療となるため、数百万円かかるのが一般的です。治療内容や施設によって異なるため、事前に詳細を確認することが重要です。
再生医療が切り拓く心筋梗塞治療の未来
発症後の「後遺症管理」から「根本改善」へ
これまで心筋梗塞の治療は「血流を再開して救命する」「薬で再発を予防する」といった対症療法が中心でした。発症後に壊死した心筋は回復せず、その後の治療は心不全や再発をいかに管理するかに重点が置かれてきました。
しかし、再生医療の登場によって「心筋は再生できない」という医学の常識が揺らぎ始めています。幹細胞治療は壊死した部分を補い、心筋や血管を新しく生み出す可能性を持っています。これにより、心筋梗塞後の治療は「後遺症を管理する」段階から「根本的な回復を目指す」段階へとシフトしていくと考えられています。
幹細胞治療によって可能になる新しい選択肢
幹細胞治療の発展は、患者さんにこれまでなかった新しい選択肢を提供します。
- 外科的手術を避けたい、または手術リスクが高い患者さんにとっての代替治療
- 薬物療法では改善が難しい症状への根本的アプローチ
- 長期的な心不全進行を抑制する可能性
さらに、iPS細胞やエクソソームなど次世代の再生医療技術と組み合わせることで、より高い治療効果が期待される分野です。今後の研究次第では、心筋梗塞治療の標準に加わる日も遠くないかもしれません。
心筋梗塞に悩む方への希望のメッセージ
心筋梗塞は命に関わる重大な病気ですが、治療技術の進歩によって未来は確実に変わりつつあります。これまで「一度壊れた心筋は戻らない」とされてきた常識に挑む再生医療は、患者さんに新しい希望をもたらしています。
もちろん、現時点では研究段階の部分も多く、すべての方に同じ効果が得られるわけではありません。それでも、選択肢が増えることは大きな意味があります。「諦めるしかない」と思っていた症状に対して、再生医療は前向きに生きるための新しい道を示してくれるかもしれません。





とは?老化を招く体内の焦げつき-150x84.png)






